化療藥物副作用大,已經過時了?癌病專家這樣說
2019-06-18, on 健康醫療
自己的癌症自己救》化療藥物副作用大,已經過時了?癌病專家這樣說
癌症的化學藥物治療1940 年代始於淋巴癌的治療,世界最早的癌症中心在非洲的尚比亞,由Burkitt 醫師所創建,為了「多科際合作」治療一種特殊的頭頸淋巴癌而成立了世界最早的癌症中心,便於整合各種治療,包括手術、化療與放療等。美國在1970 年代開始成立癌病中心前,他還奉派出國去考察了一陣子,所以大家可別看不起非洲。化療在1970 年後逐漸成為癌症治療的主角,直到2000 年後才慢慢減少其角色。目前全世界大藥廠,化療藥物的「業績」只有肺癌的「Alimta」佔前十名內,其他九名已全數為標靶用藥,但化療服務的病人量以及地位仍然沒有所謂的「過時」,反而更加導向化及奈米化了。
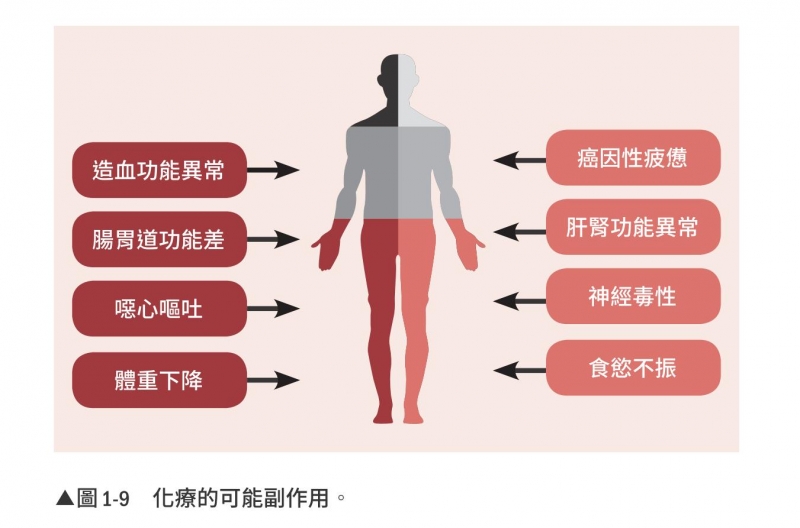
無疑地,化療在某些癌病為治癒性的療法,如淋巴癌、血癌、精母細胞癌、絨毛膜癌,大部分的小兒癌及小部分的肺小細胞癌等。有效的化療能迅速的緩解症狀,延長壽命。搭配手術或放射,化療在聯合療法中也是扮演協同作戰治癒性的角色之一。但大部分的第四期腫瘤,化療的效果或許不持久,大概半年之內會失效,之後化療的角色就是「姑息性」的了,目的是解除症狀,以爭取一些時間。如果一線化療失敗,二線或三線之後的化療通常比起完全不治療組也最多不過能增加3 個月的壽命而已。所以能否一定要在末期拚化療到第二、三線,要看什麼癌來決定,像乳癌、肺癌、大腸癌等。若再加上標靶一起治,值得拚到三線,甚至四線以上;但化療效果普通的癌,如胰臟癌、肝癌、食道癌……等,二線還可以,三線以後就最好另尋他法了。主要的原因是化療的副作用相對太大,三、四成病人有噁心嘔吐、反胃、疲倦及白血球降低等副作用,對於年紀大、營養差,同時做放療以及易感染等患者,治療時要特別小心。
季匡華說,化療藥物副作用雖大,但並未過時,只要針對不同病情適度減量使用或搭配其他療法,不僅副作用受控制且原本正作用依然強大。
懂得減量遠比使用「升白球素(G-CSF)」更重要得多,當病患白血球掉到1000 以下又有發燒,就一定要用抗生素加升白血球來達到治療目的。記取這次經驗後,在下次化療就一定要減量,千萬別硬碰硬。化療引起的感染發燒約在10~20% 之間,敗血症致死率高,是大家最害怕化療的地方。其他的副作用則可以有各種藥物幫忙,不至於有生命危險。整體而言,化療副作用是有經驗的醫師可掌控的。

醫病溝通最重要的工作是要能先告知治療的目標是「治癒性的」、「增加存活期的」還是「姑息性的」其中哪一種。如果僅是姑息性的化療,一線化療失敗後就不一定要拚二線以後。加強劑量的化療僅對少數的癌有效,但加上標靶的化療通常效果會增加,如果經費無虞,第一線就拚較有效的標靶加化療,目前乳癌、大腸癌、肺癌、淋巴癌皆已有合併療法的健保給付,否則二線三線後再加上「好藥」往往徒勞。
另外,有個數字值得深思,生命末期的最後二周有10%的病人還在打化療,60%的病人在最後二個月還在拚化療。仔細想想,醫師或病人皆應該反省為什麼不能降低此數字。
有篇文章說「囚徒的困境」,就是病人一味的傾向要拚希望,否則會焦慮;而醫師若不給些治療,好像很無力感或罪惡感。其實雙方說開了就好,每個醫師都會有奇蹟式好轉的病例,的確治療是有希望,但如果告知機會其實不大,病人或家屬如果還想再拚,醫師能小心從事是最兩全其美了。希望讀《自己的癌症自己救:改變腫瘤微環境,以自癒力克服癌症》書後,有一些醫師或許能採用較不熟悉、但無副作用且希望也可能更大的一些療法,包括熱療、細胞免疫及提升「自癒力」的療法等等,以幫助病患。

本文節錄:【自己的癌症自己救:改變腫瘤微環境,以自癒力克服癌症】一書/時報出版
作者/季匡華
少數同時擁有放療專科執照與化學治療專科執照的癌病專家。專長:放射治療、化學治療、免疫治療、熱治療、癌症諮詢、癌症防治。
2012年起成立「台灣癌症熱治療學會」擔任理事長,全力發展熱治療,因為熱治療是唯一能貫穿協調手術、放療、化療與免疫治療四種療法的學問。尤其是2017年起率先引進電熱療機,大大提升了免疫治療的能量,與國內熟知的熱治療並不相同。新光腫瘤治療科儼然成為少數具備「快速轉譯」能力的癌病治療單位。他積極參與政府的各種專業醫學會和國際學術雜誌等的審核委員、理事或編輯。季醫師團隊有非常多的創新與專利,以治療難症聞名。
現任:新光醫院腫瘤治療科主任
經歷:
台北榮民總醫院癌病中心放射治療科主任
台北榮民總醫院癌病中心化學藥物治療科主任
台北榮民總醫院癌病中心主治醫師
季匡華醫師腫瘤治療團隊FB: www.facebook.com/drchioncology
陳旻苹/採訪撰述
中國時報系特約撰述。曾任中國時報教科文組撰述委員、醫藥健康版主編,及廣播、電視節目製作人,內容多與身心健康相關,期望藉著傳媒與出版的力量,散播健康知識的種子與傳遞身心健康的觀念。

分享: